Злокачественные опухоли щитовидной железы встречаются в 1% случаев среди всех разновидностей рака. Примерно 23,5 тысячи злокачественных течений в данном органе диагностируется ежегодно в Соединенных Штатах и около 18 000 — в России. Стоит отметить, что существует некоторая гендерная зависимость — заболеваемость у женщин, как правило, в 3 раза выше. Кроме того, статистические исследования американского Центра по контролю и профилактике заболеваний, позволяют сделать вывод, что к 2020 году, наибольший рост ежегодного числа случаев рака у женщин, будет приходиться на рак легких, молочной железы, матки, и щитовидной железы.
[obvodka]
- Краткие особенности папиллярной формы карциномы
- Особенности фолликулярной карциномы
- Хирургическое лечение хорошо дифференцированных форм рака
- Дополнительные исследования шеи пациентов
- Послеоперационное сканирование радиоактивным йодом и абляция
- Подавление щитовидной железы
- Постоперационное наблюдение и контроль за рецидивами
- Прогноз
Краткие особенности папиллярной формы карциномы
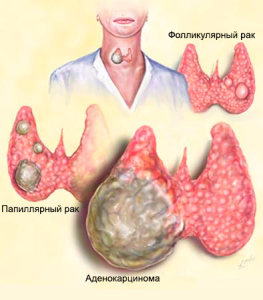
Папиллярный рак щитовидной железы является наиболее распространенным злокачественным новообразованием — на его долю приходится примерно 80%. Данную разновидность болезни относят к ряду хорошо дифференцированных карцином. Средний возраст пациентов —34-40 лет.
- При общем диагностировании, папиллярные карциномы представляют собой беловатые новообразования, инвазивные, с плохо очерченными краями.
- Под микроскопом, для атипичных тканей характерен рост в виде сосочков, распространяемых за пределы капсулы.
- Структура сосочков состоит из опухолевого эпителия вышележащих сосудисто-волокнистых стволов.
- Ядра имеют пустую, напоминающую матовое стекло, структуру с характерными ядерными канавками. Митозы редки.
Другой особенностью папиллярного рака, является гистологическое наличие псаммозных телец, которые встречаются среди 50% всех папиллярных карцином. Псаммозные тельца представляют собой кальциевые вкрапления, которые имеют круглую, ламинированную форму, всегда находящиеся в строме опухоли. Кроме того, многие папиллярные карциномы содержат области роста фолликулов. Стоит отметить, что папиллярный рак может быть многоцентровым.
Папиллярные карциномы способны прорастать непосредственно через капсулу щитовидной железы и вторгаться в соседние структуры. Рост в трахею обусловит симптом кровохарканья, а при обширных поражениях могут возникнуть обструкции дыхательных путей.
Нередко в патологический процесс вовлекается возвратный гортанный нерв, вследствие близости к щитовидной железе трахеопищеводного желоба, в котором он пролегает. Характерными симптомами, в таком случае, станут хриплый голос, а иногда и дисфагии.
Еще одной общей чертой папиллярного рака является его склонность к распространению на шейные лимфатические узлы. Клинически, метастазы в лимфоузлах присутствуют примерно у одной трети пациентов. Чаще всего, поражаются узлы, расположенные медиальнее оболочки с обеих сторон. Яремная цепь лимфатических узлов является следующей по частоте вовлечения в патологический процесс. Узлы в заднем треугольнике шеи также подвержены риску метастазов.
Примерно у 5-10% больных папиллярной карциномой щитовидной железы развиваются отдаленные метастазы. Дистанционное распространение папиллярного рака, как правило, отражается на легких и костях.
Особенности фолликулярной карциномы
Фолликулярный тип рака щитовидной железы является вторым наиболее распространенным злокачественным новообразованием, что составляет около 10% от всех случаев злокачественных течений. Чаще всего, болезнь встречается в регионах, обедненных йодом. Средний возраст пациентов — 50-60 лет. Аналогично папиллярной форме, карцинома возникает из фолликулярных клеток щитовидной железы.
Фолликулярные опухоли выглядят как круглые, инкапсулированные, светло-коричневые новообразования. Фиброз, кровотечение и кистозные изменения обнаруживаются в очагах поражения. Под микроскопом, злокачественные узлы содержат опухолевые клетки фолликулов, которые в целом могут иметь твердый, губчатый или фолликулярный характер роста.
Стоит отличать фолликулярные карциномы от доброкачественных фолликулярных аденом капсульной или сосудистой инвазии. Соответствующая дифференциальная диагностика крайне сложна даже на уровне цитологии.
Фолликулярные опухоли разделяют в зависимости от площади поражения на минимально и широко инвазивные поражения. При этом обязательно нужно учитывать гистологические изменения капсульной и сосудистой инвазии. Иммуногистохимическое окрашивание тиреоглобулина и цитокератина почти всегда положительное. Поражение соседних органов идентично папиллярной форме.
В отличие от папиллярного рака, метастазы фолликулярной карциномы являются редкостью. Легкие и кости также являются наиболее распространенными органами-мишенями.
Хирургическое лечение хорошо дифференцированных форм рака
Вид хирургического лечения для хорошо дифференцированных опухолей является спорным.
Первичное вмешательство для папиллярного и фолликулярного рака представлено хирургическим иссечением, когда это возможно. Тиреоидэктомия всегда служила опорой для лечения хорошо дифференцированной карциномы щитовидной железы. При этой процедуре все очевидные опухолевые ткани органа удаляются хирургическим путем. Основные осложнения — возможные поражения возвратного гортанного нерва и травматический гипопаратиреоз вследствие случайного повреждения или удаления паращитовидных желез.
[obvodka]После тиреоидэктомии, пациенты проходят радиоактивное сканирование с целью обнаружения региональных или отдаленных метастазов заболевания, а после — показана радиоабляция с целью подавления любой остаточной ткани.[/obvodka]
Дополнительные исследования шеи пациентов
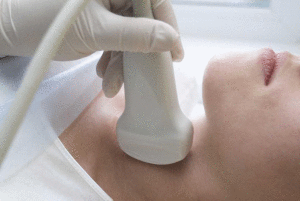
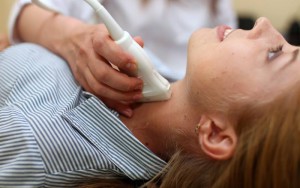
Лимфоузлы шеи, как наиболее близкие к участку патологии, должны быть тщательно проверены на лимфатические метастазы. УЗИ шеи, с особым вниманием к ее центральной части, является эффективным диагностическим подходом. Кроме того, тонкоигольная аспирационная биопсия подозрительных лимфатических узлов может быть показана в преобладающем большинстве случаев.
Метастазы, обнаруженные до или во время операции, должны быть удалены с помощью единого блока лимфатической диссекции. Нужно отметить, что удаление одного узла является недостаточным для терапии метастатического заболевания. Выборочное удаление клинически доброкачественной шейной лимфатической ткани, которое могло подвергнуться злокачественному генезу, в случае хорошо дифференцированного рака, не показано. С профилактикой данных явлений эффективно справляется послеоперационная обработка радиоактивным йодом, направленная на микроскопические лимфатические метастазы.
Послеоперационное сканирование радиоактивным йодом и абляция
Физиологические и раковые ткани хорошо дифференцированных злокачественных разновидностей неодинаково восприимчивы к йоду. На этом феномене основано применение радиоактивного йода в постоперационный период с целью поиска остатков атипичных клеток. Таким образом, йод-131 часто применяется в диагностических дозах для обнаружения остаточной опухолевой ткани в организме, и в терапевтических дозах — с целью ее удаления.
После тиреоидэктомии, использование радиоактивного йода также может применяться для поиска региональных и отдаленных метастазов из хорошо дифференцированных карцином щитовидной железы.
После операции пациенты получают заместительную терапию щитовидной железы синтроидом или трийодтиронином. Йод-131 сканирование выполняется в случае, если пациент находится в состоянии гипотиреоза (ТТГ> 30-50). Примерно на 4-6 неделю после тиреоидэктомии, гипотиреоз может быть вызван прекращением заместительной терапии.
Сканирование всего тела выполняется для обнаружения атипичности в любых тканях. Если обнаружен участок с метастазом, терапевтическая доза йода-131 вводится с целью абляции ткани.
Роль человеческого рекомбинантного ТТГ (Тирогена) для остаточной абляции продолжает набирать обороты. Тироген одобрен для послеоперационной остаточной абляции в Европе и России, но не применяется в Соединенных Штатах. Тирогеновая стимуляция позволяет избежать дискомфорта пациентов вследствие удаления щитовидной железы и особенно полезна для тех, кто трудно переносит гипотиреоз или у которых генерируется высокий уровень ТТГ.
Диагностическое сканирование щитовидной железы повторяется, до тех пор, пока пациент находится в состоянии гипотироидизма. Как правило, это наблюдается в течение 6 месяцев после первичного лечения. Опять же, если диагностика сканирования является положительной, показано введение дополнительной терапевтической дозы йода. Этот процесс повторяется до тех пор, пока сканирование не покажет отрицательный результат.
Подавление щитовидной железы
После тиреоидэктомии и абляции радиоактивным йодом, пациентам с хорошо дифференцированной карциномой щитовидной железы необходим подавление ее эффекта функциональности. Пациенты принимают синдроид в суточных дозах, достаточных для снижения производства ТТГ гипофизом. Низкие уровни ТТГ в крови снижают темпы роста опухолевых клеток и возникновение рецидивов папиллярной и фолликулярной форм. Степень, обуславливающая уровень подавления ТТГ, является спорной. Большинство авторов рекомендуют снижение уровня ТТГ до 0,1 мЕд/л. Этот уровень обеспечивает адекватное подавление щитовидной железы, избегая вредных сердечных и костных эффектов щитовидной недостаточности.
Постоперационное наблюдение и контроль за рецидивами
Пациенты регулярно, каждые 6-12 месяцев проходят сканирование радиоактивным йодом с измерением в сыворотке тиреоглобулина. Тиреоглобулин является полезным маркером рецидива опухоли, вследствие высокой его продукции при папиллярной и фолликулярной формах карцином. Тем не менее, данная методика эффективна только после полного удаления щитовидной железы.
Концентрация тиреоглобулина измеряется во время последующей проверки щитовидной железы, при выводе гормона щитовидной железы или введения рекомбинантного ТТГ. Уровень антитироглобулиновых антител измеряется в дополнение ко всему, поскольку их присутствие может показать ложный результат. Повышение уровня тиреоглобулина после удаления щитовидной железы предполагает рецидивы, для исключения которых показано УЗИ.
Рецидивы лучше всего рассматривать с точки зрения хирургического иссечения, если болезнь клинически и хирургически доступна. Нелокализованные рецидивы, обнаруженные на основе повышенных уровней тиреоглобулина, обрабатывают радиоактивным йодом. Позитронно-эмиссионная томография может быть полезна при локализации заболевания. Когда хирургическое иссечение рецидива заболевания не представляется возможным, лучевая терапия является достаточно эффективной заменой. Химиотерапия, как правило, с доксорубицином, показана для опухолей, которые не реагируют на другие виды лечения и паллиативную поддержку. Частота ответа на данный метод составляет около 35-40%. Более высокие показатели единичны.
Прогноз
Долгосрочная выживаемость без признаков заболевания на фоне агрессивного лечения, составляет до 90%.
[plus title=’Факторы, влияющие на показатели выживаемости’]
- Возраст пациента на момент постановки диагноза является одним из самых важных прогностических признаков хорошо дифференцированного рака щитовидной железы. Смерть от рака наиболее вероятна, если пациенту более 40 лет на момент постановки диагноза. Рецидивы являются наиболее распространенными среди пациентов, у которых болезнь диагностируется в возрасте менее 20 или более 60 лет.
- Мужчины в два раза чаще, чем женщины, умирают от рака щитовидной железы.
- Размер первичной опухоли напрямую связан с выживанием. Пациенты с первичными опухолями более 4 см более подвержены риску летального исхода.
- Гистология. Папиллярный обуславливает летальный исход в 6% случаев. Фолликулярная карцинома — около 15%.
- Распространение карцином на ткани за пределами щитовидной железы указывает на биологическую агрессивность и значительно ухудшает прогноз пациента.
- Метастазы в лимфатических узлах не оказывают значительного влияние на продолжительно жизни пациентов.
- Отдаленные метастазы обуславливают повышение риска смертности в несколько раз.[/plus]