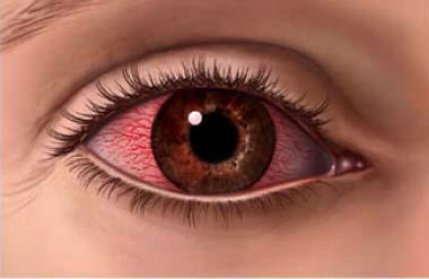
Хотя данное офтальмологическое заболевание встречается достаточно редко, отсутствие адекватного лечения может привести к потере зрения. При появлении первых признаков недуга нужно обращаться за помощью к офтальмологу, самолечение может привести к плачевным последствиям.
Терапия склерита носит системный характер, и нацелена, в первую очередь, на ликвидацию воспалительного процесса. Параллельно с этим, проводят лечение основного заболевания. Хирургическое вмешательство проводят при запущенных состояниях.
Диагностика и дифференциальная диагностика склерита
Диагностика склерита состоит из следующих мероприятий:
- Первичный осмотр у офтальмолога. На данном этапе доктор выясняет у пациента, что именно его беспокоит, как давно начали проявляться симптомы, а также предшествующие заболевания. Кроме того, осуществляется наружный осмотр глазного яблока. При переднем склерите визуализируются расширенные сосуды и отечность. Пальпация сопровождается болевыми ощущениями. Гнойный склерит, помимо всего прочего, характеризуется наличием гнойных масс.
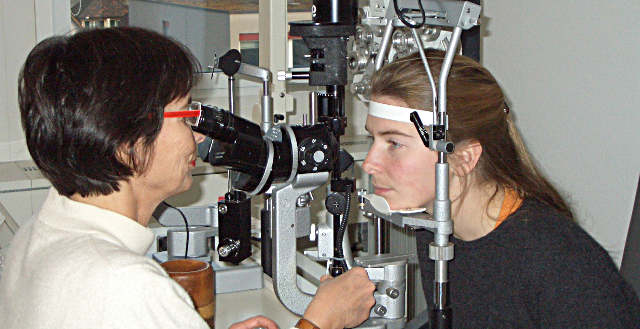
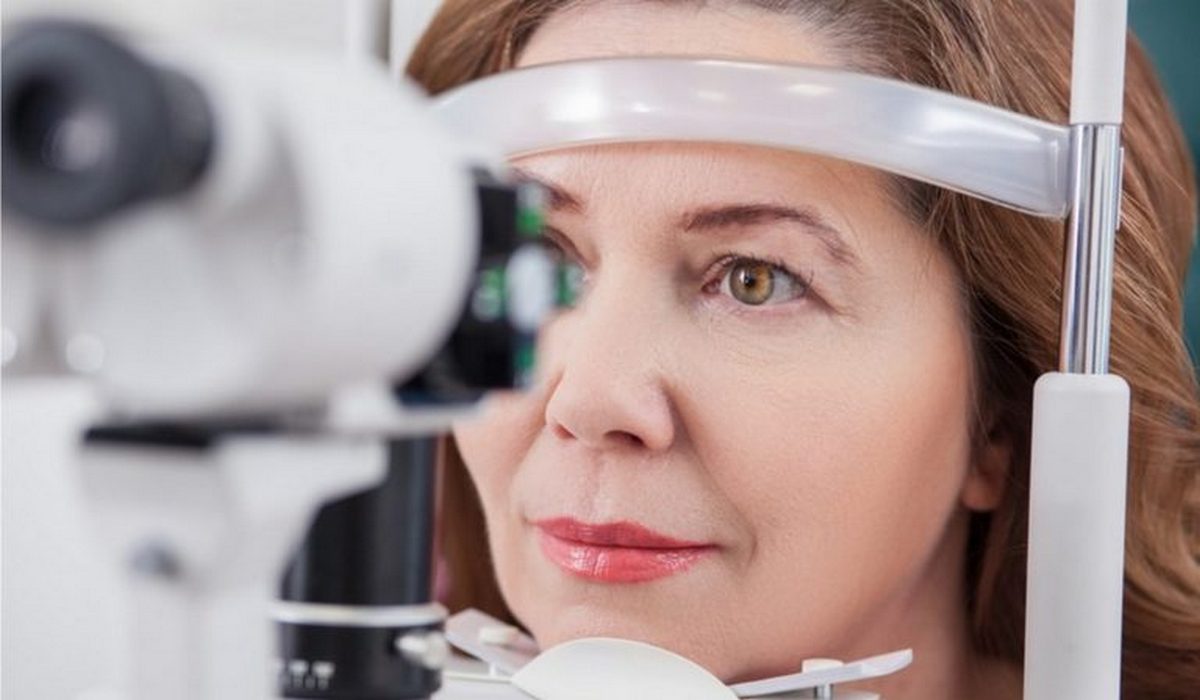
- Биомикроскопия. Подобная методика предусматривает применение щелевой лампы, а также линзы Гольдмана. Посредством биомикроскопии возможно выявить погрешности в структуре сосудистой сетки, изучить роговицу на наличие инфильтрата, исследовать структуру склеры и конъюнктивы.
- Офтальмоскопия. Способствует обнаружению расслоения сетчатки, что может иметь место при значительном скоплении экссудативных масс.
- Визометрия. При рассматриваемой патологии пациенты нередко жалуются на ухудшение зрения. Указанная процедура используется для определения остроты зрения.
- Измерение внутриглазного давления. Данная офтальмологическая патология зачастую сопровождается повышением этого показателя.
- Флуоресцентная ангиография. Показана при подозрении на развитие некротических явлений. Также данная методика благоприятствует выявлению зон патологического разрастания сосудов, либо участков с отсутствием надлежащего кровоснабжения.
- Исследование УЗИ-аппаратом в В-режиме. Дает возможность определить наличие склеральных узелков, измерить параметры склеры, а также выявить патологическое смещение глазного яблока.
- Компьютерная томография. Применяют для исследования изменений в структуре склеры.
- Цитология и вирусология соскоба конъюнктивы в районе скопления инфильтрата. При гнойных формах склерита осуществляют пункцию абсцесса, после чего проводят бактериологическое исследование взятого образца.
- Проведение очаговых проб при подозрении на аллергическую природу склерита. Пациенту накожно — либо подкожно — вводят определенные аллергены, и в дальнейшем следят за реакцией глаз на введенные вещества.
Указанные специалисты назначают дополнительные анализы для выяснения качества течения основного заболевания.
Следует отметить, что симптоматика склерита не является уникальной, в связи с чем данную болезнь необходимо дифференцировать со следующими патологическими состояниями:
- Болезнью Фогта-Коянаги-Харады.
- Опухолевидными процессами на орбите глаза.
- Аутоиммунной офтальмопатией.
- Флегмоной глазницы.
Для проведения дифференциальной диагностики доктора применяют ультразвуковую биометрию — либо радиоизотопные методы.
Консервативное лечение склерита
Тактика лечения рассматриваемого недуга будет определяться его этиологией.
В том случае, если установить природу заболевания не удалось, врач назначает противовоспалительные, а также десенсибилизирующие препараты.
Общее лечение включает применение следующих средств:
- Антибактериальных. Актуально при инфекционной природе склерита.
- Иммунодепрессантов. Курс лечения непродолжительный, и только при острых формах склерита.
- Антигистаминных препаратов.
- Салицилатов.
- Цитостатиков – метотрексат, мофетил, азатиоприн и пр.– при диагностировании аутоиммунного склерита.
- Гормонотерапия в случае обнаружения погрешностей в обмене веществ. Примером могут являться ситуации, когда склерит развился на фоне подагры.
Местное лечение данного недуга включает:
- Антибиотикотерапию (пенициллин, стрептомицин, тетрациклин, биомицин), сульфаниламидные средства при инфекционных склеритах. Указанные препараты могут вводить в конъюнктиву инъекционно, либо посредством электрофореза.
- Раствор кортизона (0,5-процентный) закапывают в глаза при наличии аллергического либо аутоиммунного склерита. Также при указанном диагнозе назначают инъекции дексаметазона.
- Прием туберкулостатических препаратов, если причиной склерита стал туберкулез. Такое лечение нужно сочетать с витаминотерапией.
- Глюкокортикостероиды. Применяют для уменьшения выраженности симптоматики склерита. В частности, они хорошо справляются с ликвидацией отечности. Однако эффект от подобных препаратов весьма нестойкий.
Нестероидные противовоспалительные средства назначают системно при отсутствии некротических участков.
Также на момент лечения пациенту назначают специальную диету, которую сочетают с витаминотерапией.
В качестве вспомогательных мероприятий, можно использовать средства народной медицины –однако, каждый рецепт следует предварительно согласовать с доктором.
После купирования воспалительного процесса, пациенту назначают курс физиотерапии.
Это может быть:
- Электрофорез. В качестве главных компонентов используют антибиотики, гидрокортизон, а также раствор хлорида кальция.
- Фонофорез. Основными составляющими являются гидрокортизон либо дексаметазон.
- Коротковолновое УФ-облучение. Для подобных целей используют тубус, что имеет косой срез. Его фиксируют таким образом, чтобы лучи не попадали на роговицу.
- Диадинамотерапия. Эффективно справляется с устранением болевого синдрома, отечности и покраснений.
- Легкие массажи с мазью.
Показания к операции на глазах при склерите – этапы хирургического вмешательства
Хирургическое лечение при рассматриваемом недуге показано в следующих случаях:
- Образование гнойников на склере. Если их не удалить, со временем они могут разорваться и спровоцировать инфицирование склеры. В данной ситуации хирург осуществляет пункцию гнойного образования с дальнейшей установкой дренажа.
- Высокий риск разрыва склеры, что наблюдается при запущенных формах склерита.
- Отсутствие эффективности консервативной терапии, нацеленной на ликвидацию некротических участков.
- Сильное ухудшение зрительных функций.
- Развитие серьезных обострений: отслойка сетчатки, глаукома.
При угрозе перфорации склеры, а также при некрозе, назначают склеропластику.
На сегодняшний день, данную манипуляцию проводят по трем основным методикам:
- Упрощенной. Оперирующий делает максимум 6 разрезов, через которые посредством шприца на заднюю стенку глазного яблока внедрятся гелеобразное вещество.
- Простой. Ее также именуют склеропластикой по Пивоварову. Через надрезы на склере (всего их 4) хирург вводит трансплантат. Он может быть металлопластиковым, силиконовым, либо взятым у другого человека (донорским). В завершении процедуры накладываются швы.
- Сложной. Для выполнения операции требуется резекция глазодвигательных мышц. В образованные пространства внедряют заранее приготовленные укрепляющие пластины. Завершается хирургическое вмешательство наложением одиночных швов на конъюнктиву.
В зависимости от сложности операции, она может занимать от 30 до 50 минут.
В качестве анестетика применяют общий наркоз, либо местную капельную анестезию.
Восстановление после операции по поводу склерита и рекомендации пациентам по профилактике осложнений
При удачном исходе указанной хирургической манипуляции пациента уже через пару часов отпускают домой.
На восстановление, в среднем, уходит от 2 до 4 недель.
- Носить асептическую повязку в течение нескольких дней. Менять ее следует ежедневно.
- Ограничить физическую нагрузку. Что касается силовых видов спорта, от них необходимо воздержаться первые два года после операции.
- Отказаться от посещения бассейнов и саун.
- Минимизировать время нахождения перед ноутбуком, телевизором, а также чтение литературы.
- Использовать противовоспалительные глазные капли первые 10-14 дней после склеропластики.
Пациентам, страдающим миопией, после операции нужно носить линзы, либо специальные очки, а также проводить определенные терапевтические мероприятия.
- Своевременное лечение ЛОР-заболеваний.
- Строгое соблюдение правил антисептики и асептики при проведении хирургических манипуляций.
- Коррекция погрешностей в обмене веществ.
- Избегание попадания в глаза пыли и грязи.